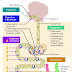
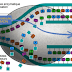
Physiologie rénale
Fonction du rein :
Le rein assure de nombreuses fonctions :
- Maintien de l’équilibre hydro-électrolytique, donc du volume, de la tonicité et de la
composition électrolytique des liquides de l’organisme.
- Elimination des déchets de l’organisme (urée, créatinine, acide urique) et des substances
chimiques exogènes (toxiques – médicaments)
- Production de rénine, d’érythropoïétine de 1.25 dihydroxycholecalciferol, de
prostaglandines et de kinine
- Participation à la néoglucogénèse à partir d’acide aminés et d’acide lactique.
Structure du rein:
1°) Disposition générale
Le rein est formé de 2 zones distinctes :
- la médullaire profonde centrale
- le cortex périphérique
La médullaire est formée par 8 cônes (4 à 18) appelés les pyramides de Malpighi dont
l’extrémité interne dénommée papille, fait saillie dans les calices et dont la base externe
jouxte le cortex périphérique.
La médullaire comprend 2 parties :
- la médullaire externe voisine du cortex comporte une couche externe et une couche interne
- la médullaire interne qui forme la papille
Le cortex coiffe la base des pyramides de Malpighi et s’insinue entre les pyramides
constituant les colonnes de Bertin.
Les pyramides de Malpighi envoient des rayons médullaires appelés pyramides de Ferrein
dans le cortex appelé labyrinthe
2°) Le néphron est l’unité fonctionnelle du rein. Chaque rein comporte environ 1 300 000
néphrons situés dans le tissu interstitiel ou cheminent également les vaisseaux et les nerfs.
Chaque néphron comporte plusieurs segments :
- le glomérule
- le tube proximal comprend 2 parties :
- un tubule contourné ( pars convoluta)
- un tubule droit ( pars recta)
- le tube intermédiaire très fin qui comporte une branche fine descendante et ascendante de
l’anse de Henle
- le tube distal avec 2 parties
- un tube droit lar ge constituant la branche ascendante large de l’anse de Henle
- un tube contourné qui se jette dans une canal collecteur
- la macule densa, élément de l’appareil juxta glomérulaire, au contact du tube contourné
distal et de l’artériole afférente
- le cortex contient des glomérules, le tube contourné proximal, le tube contourné distal
- le tube droit proximal, le tube intermédiaire et le tube droit distal formant l’anse de Henle,
sont dans la médullaire ainsi que les tubes collecteurs de Bellini
Selon la localisation du glomérule dans le cortex, on distingue :
- des néphrons superficiels avec un glomérule situé dans la région superficielle ou mo yenne
du cortex avec une anse de Henle courte
- des néphrons profonds avec un glomérule dans la zone juxta glomérulaire avec des anses
de Henle longue
3°) Vascularisation intra rénale
a) Les artères intra rénales
Les branches de division de l’artère rénale donnent naissance aux artères inter lobaires qui
cheminent entre les pyramides de Malpighi. Elles se prolongent par les artères arquées qui
réalisent une voûte vasculaire à la jonction cortico-médullaire. Elles donnent les artères inter
lobulaires qui cheminent dans le cortex vers la périphérie. Elles donnent en chemin les
artérioles afférentes des glomérules qui se divisent dans le glomérule pour donner un réseau
capillaire auquel fait suite l’artériole efférente.
Les artérioles efférentes donnent naissance :
- Aux capillaires péri tubulaires
- Aux artères droites ou vasa recta pour les glomérules profonds juxta médullaires qui
peuvent aussi naître directement des artères arquées irriguant la médullaire externe et à un
moindre degré la médullaire interne
b) Le réseau veineux a sensiblement la même disposition
4°) Le glomérule
Le glomérule à la forme d’une sphère limitée par une enveloppe, la capsule de Bowman,
constituée par des cellules épithéliales reposant sur une membrane basale qui se prolonge
avec celle du tube contourné proximal et avec celle du floculus.
Le glomérule présente 2 pôles :
- un pôle urinaire ou s’insère le tube contourné proximal
- un pôle vasculaire où pénètre l’artériole afférente et d’où sort l’artériole efférente au
contact de l’appareil juxta glomérulaire
Le glomérule est essentiellement constitué par un réseau capillaire, le floculus, réalisant un
système porte artériel entre l’artériole afférente et l’artériole efférente. C e réseau capillaire
naît des branches de division de l’artériole afférente et se drainent par l’artère efférente. Les
parois des capillaires glomérulaires constituées de cellules endothéliales reposant sur une
membrane basale.
Ce réseau capillaire possède deux propriétés fondamentales :
- une conductivité hydraulique très élevée autorisant un débit de filtration élevée
(120 ml/min/1.73 m²)
- une imperméabilité aux macromolécules supérieure à 68 Kdaldons.
Le réseau capillaire divisé en lobules indépendants les uns des autres est entouré de tissu
mésangial (mésangium). La membrane basale glomérulaire enveloppe chaque lobule
glomérulaire et sépare 2 domaines, l’un intra capillaire ou circule le sang, l’autre extra
capillaire ou circule l’urine primitive. Sur la face externe de la membrane basale s’insère des
podocytes et leurs prolongements les pédicelles
5°) L’appareil juxta glomérulaire
L’appareil juxta glomérulaire histologiquement hétérogène a une grande importance
physiologique.
L’appareil juxta glomérulaire comprend plusieurs éléments :
- l’artériole afférente dans sa portion pré glomérulaire entourée du mésangium extra
glomérulaire
- l’artériole efférente à la sortie du glomérule
- la macula densa, segment court, partie intégrante du tube contourné distal
- de nombreuses terminaisons nerveuses orthosympathiques
6°)Tube urinifère
La structure des cellules tubulaires varient selon la nature du segment tubulaire, adaptée à ses
fonctions.
a) Au niveau du tube proximal :
Les cellules sont étroites et hautes, riches en mitochondries et en organites entre cellulaires.
• De nombreuses villosités sont situées à leur pôle apical constituant la bordure en brosse
baignant dans la lumière urinaire. Les cellules tubulaires sont séparées par un espace
intercellulaire fermé par une jonction.
• De nombreux replis membranaires occupent le pôle basal et les faces latérales des
cellules tubulaires compartimentant le cytoplasme.
b) Au niveau du segment grêle de l’anse de Henlé
Les cellules tubulaires sont dépourvues de bordure en brosse et comportent peu de
mitochondries.
Elles ont un rapport intime avec les vasa recta irriguant la médullaire et avec les plexus
capillaires péritubulaires et le canal collecteur.
c) Au niveau du tube contourné distal :
La structure cellulaire est variable.
- Dans la partie droite ascendante large de l’anse de Henlé, les cellules tubulaires cuboïdes
disposent d’une bordure en brosse et de mitochondries sans repli membranaire.
- Dans la macula densa, la polarité des cellules est inversée avec des organites
intracellulaires groupés au pôle basal de la cellule.
- Dans le tube contourné distal, les cellules tubulaires sont cuboïdes avec bordure en brosse
et mitochondries comportant également des replis membranaires compartimentant le
cytoplasme.
d) Au niveau du tube collecteur :
La cellule tubulaire est une cellule claire avec quelques microvillosités et peu de
mitochondries.
e) Au niveau du tissu interstitiel :
Les cellules en situation médullaires sont riches en granulation.
FONCTION DE MAINTIEN DE L' HOMÉOSTASIE
FORMATION DE L’URINE
Le rein a pour fonction essentielle la formation de l’urine constituée principalement
d’éléments d’origine plasmatique et accessoirement d’éléments produits par l’activité
métabolique des cellules rénales.
1°) Mécanisme général de la formation de l’urine
La formation de l’urine passe par deux étapes successives :
a) La filtration glomérulaire réalise un transfert par ultrafiltration d’une grande quantité de
liquide plasmatique dépourvue de protéine de haut poids moléculaire depuis le
compartiment capillaire des glomérules vers leur espace urinaire. L’ultrafiltrat obtenu
constitue l’urine primitive.
b) Des ajustements tubulaires par des transferts bidirectionnels qui s’effectuent tout le long
du tube urinifère sur l’urine primitive et déterminent la composition de l’urine finalement
excrétée.
Ces transferts passifs ou actifs s’effectuent dans 2 sens :
- De la lumière tubulaire vers le tissu interstitiel et les capillaires péritubulaires : ces
transferts sont appelés réabsorption.
- Des capillaires péritubulaires vers la lumière tubulaire. Ces transferts sont appelés
sécrétion.
Chez l’homme les phénomènes de réabsorption sont nettement plus importants que les
phénomènes de sécrétion
2°) Rôle physiologique de la circulation rénale :
a) Le débit sanguin rénal
Il est très élevé représentant environ 25% du débit cardiaque soit 600 ml/min/1.73m² pour
chaque rein, légèrement moins important chez la femme.
Le débit sanguin rénal est déterminé par la pression artérielle de perfusion et les résistances
vasculaires intra-rénales.
b) La pression artérielle de perfusion rénale
Elle dépend du débit cardiaque et des résistances artérielles systémiques donc de la pression
artérielle moyenne systémique.
c) Les résistances artérielles intra rénales :
Les résistances artérielles pré glomérulaire sont dues pour l’essentiel à l’artère afférente
glomérulaire et a un moindre degré de l’artère inter lobulaire.
Les résistances artérielles post glomérulaires sont dues à l’artériole efférente.
Les résistances veineuses post artériolaires représentent 20 % des résistances vasculaires
rénales totales reflétant essentiellement la pression intra tissulaire rénale en raison de
l’absence de fibres musculaires lisses veinulaires.
d) Les systèmes capillaires :
Les 3 systèmes capillaires intra rénaux ont une utilité fonctionnelle remarquable.
- Les capillaires glomérulaires où règne une pression hydrostatique élevée contribuent à
l’ultrafiltration pour aboutir à la formation de l’urine primitive.
- Les capillaires péritubulaires : où règne une pression oncotique très élevée contribuent à
la réabsorption.
- Les capillaires des vasa récta : où règne une pression osmotique qui peut être la plus
élevée de l’organisme joue un rôle essentiel dans les mécanismes de concentration,
dilution de l’urine.
e) Autorégulation rénale :
L’autorégulation du débit sanguin rénal sous la dépendance de nombreux facteurs, notamment
le système rénine angiotensine (SRA) et le système des prostaglandines (PG), assure une
stabilité du débit sanguin pour une large échelle de pression artérielle moyenne systémique de
80 à 140 mmHg.
Le débit sanguin rénal est également influencé par le système neuroadrénergique.
3°) Filtration glomérulaire
a) Ultrafiltration
La filtration glomérulaire correspond a un transfert unidirectionnel par ultra filtration des
capillaires vers la chambre urinaire aboutissant à la formation d’un ultrafiltrat constituant
l’urine primitive. La surface et la perméabilité du filtre glomérulaire déterminent l’amplitude
et la qualité du transfert.
Le débit de filtration glomérulaire est en moyenne de 120 ml/min et de ce fait le volume filtré
par 24 h est considérable de l’ordre de 180 l/24h.
L’urine primitive a une composition ionique identique à celle du plasma quasiment dépourvu
de protéine et sans macromolécule.
Le transfert glomérulaire est un processus passif d’ultrafiltration. La pression de filtration est
la résultante algébrique des pressions hydrostatiques et oncotiques qui s’exercent de part et
d’autre du filtre glomérulaire. La force motrice principale de ce transfert résulte de l’activité
cardiaque.
b) Forces impliquées dans la filtration glomérulaire
Les forces impliquées dans cette filtration comportent :
- Des forces favorisant la filtration :
- La presion hydrostatique capillaire (Pcg) est de l’ordre de 50 mmHg.
- La pression oncotique de la capsule de Bowman (pcB) voisine de 0 compte tenu de
l’absence de protéine dans la chambre urinaire.
- Des forces s’opposant à la filtration :
- La pression hydrostatique de la capsule de Bowman (PcB) de l’ordre de 10 mmHg.
- La pression oncotique des capillaires glomérulaires pcg de l’ordre de 30 mmHg.
La pression efficace de filtration (PEF) est donc la résultante :
PEF = (Pcg+ pcB) – (PcB + pcg)
pcB étant voisine de zéro
PEF = Pcg – (PcB + pcg)
c) Particularité des capillaires glomérulaires
Les capillaires glomérulaires se différencient des autres systèmes capillaires de l’organisme
par le fait que la pression hydrostatique est particulièrement élevée et demeure supérieure sur
toute la longueur du capillaire à la force oncotique de rappel. Ce statut particulier explique le
caractère unidirectionnel du transfert au niveau du capillaire glomérulaire.
Le débit sanguin rénal n’est pas déterminé par les besoins métaboliques du rein car le rein ne
consomme que 10 à 15 % de l’oxygène qui lui est présenté. Le rôle majeur de la circulation
rénale est de protéger et donc de maintenir la filtration glomérulaire contre des variations
hémodynamiques systémiques.
Régulation du débit sanguin rénal et de la filtration glomérulaire
On distingue 2 niveaux de régulation du débit sanguin rénal et de la filtration glomérulaire :
- une régulation intrinsèque avec une autorégulation et une régulation hormonale
- une régulation extrinsèque de nature nerveuse sympathique et hormonale extra rénale.
A- Régulation intrinsèque
Autorégulation
Le débit sanguin intra rénal est maintenu constant pour de larges variations de la pression
artérielle moyenne systémique entre 80 et 140 mmHg dépendant essentiellement des
adaptations des résistances artériolaires post et surtout pré glomérulaires
Deux mécanisme sont impliqués dans cette autorégulation du débit sanguin rénal :
- d’une part un mécanisme myogénique
- d’autre part un rétrocontrôle négatif tubulo-glomérulaire par l’intermédiaire de la macula
densa
Mécanisme myogénique :
Les cellules musculaires lisses des artérioles afférentes sont sensibles à l’étirement provoqué
par une augmentation de la pression artérielle de perfusion répondant par une vasoconstriction
active.
Ce mécanisme réflexe est lié à l’ouverture des canaux calciques et à l’entrée de calcium dans
la cellule musculaire. Il est inhibé par la Papavérine puissant myorelaxant et par les
inhibiteurs calciques.
Rétrocontrôle négatif tubulo-glomérulaire :
Le rétrocontrôle négatif tubulo-glomérulaire repose sur l ‘appareil juxta glomérulaire et
notamment sur la macula densa.
Le signal au niveau de la macula densa serait une augmentation de la quantité de Nacl et en
particulier de Cl arrivant dans le tube contourné distal. L’augmentation de la réabsorption du
Nacl à travers la macula densa provoque un vasoconstriction de l’artériole afférente entraînant
une diminution du débit sanguin glomérulaire et baisse du débit de filtration glomérulaire. Le
médiateur entre la macula densa et la structure vasculaire n’est pas identifié.
Le rôle physiologique de cette boucle de rétrocontrôle serait le suivant :
Une augmentation de la pression de perfusion dans l’artère rénale augmentent immédiatement
le débit sanguin glomérulaire et le débit de filtration glomérulaire. L’augmentation du débit
d ‘eau et de Nacl au niveau de la macula densa et l’augmentation de la réabsorption de Nacl à
ce niveau entraîne une vasoconstriction de l’artériole afférente et de ce fait une diminution du
débit sanguin glomérulaire et du débit de filtration glomérulaire proche de sa valeur initiale.
Un mécanisme inverse intervient en cas de diminution de la pression de perfusion rénale.
Cette boucle permet donc de maintenir le débit sanguin le débit de filtration glomérulaire
autour d’une valeur normale d’équilibre
Système hormonaux :
Le rein synthétise plusieurs substances vaso-actives exerçant leurs effets sur la vascularisation
intra rénale.
- Système rénine angiotensine (SRA) intra rénal
- Système des prostaglandines (PG)
- Système kinine kallicréine (KK)
- Système rénine angiotensine intra rénal
l’interstitium permettant la formation d’angiotensine I convertie en angiotensine II en
présence de l’enzyme de conversion. La circulation rénale est donc influencée par
l’angiotensine circulante et par l’angiotensine II produite dans le parenchyme rénal
L’angiotensine II est un vasoconstricteur puissant agissant sur 3 niveaux dans le parenchyme
rénal.
1- L’angiotensine agit préférentiellement au niveau de l’artériole efférente. Elle entraîne une
vasoconstriction de l’artériole efférente provoquant une chute du débit sanguin glomérulaire
avec une augmentation de la pression hydrostatique capillaire glomérulaire et une
augmentation de la fraction de filtration
2- L’angiotensine II provoque également une contraction des cellules mésangiales
glomérulaires qui comportent des récepteurs spécifiques entraînant une baisse du coefficient
de filtration glomérulaire (Kf).
3- L’angiotensine II a un rôle tonique vasoconstricteur sur la circulation médullaire grâce à la
présence de nombreux récepteurs spécifiques de l’angiotensine dans la zone profonde de la
médullaire externe.
- Système des prostaglandines
Les prostaglandines sont synthétisées dans le cortex et la médullaire à partir de l’acide
arachidonique par la voie de la cyclo-oxygénase :
- Prostaglandine E2
- Prostaglandine D2
- Prostaglandine I2 (prostacycline)
- Prostaglandine F2 a
- La thromboxane A2
Les prostaglandines E2, D2, I2 sont vasodilatatrices, la thromboxane A2 est vasoconstrictrice
synthétisée à l’état normal en faible quantité ; la prostacycline F2 a n’ a pas de propriété
vasomotrice importante.
La prostaglandine I2 est synthétisée dans la paroi des artérioles et dans les glomérules du
cortex. La prostaglandine E2 est surtout synthétisée dans la médullaire au niveau de
l’interstitium et des cellules épithéliales du tube collecteur.
Le métabolisme de l’acide arachidonique peut également passer par la voie de la lipo-
oxygénase avec formation :
- acide hydroxy-peroxy-eïcosatétraénoïque (HPET)
- acide hydoxy-eïcosatétraénoïque (HET)
- leucotriènes
Ces métabolites joueraient un rôle délétère sur la filtration glomérulaire au cours des
glomérulonéphrites inflammatoires et / ou immunologiques.
Les prostaglandines I2, E2, D2 entraînent sur la micro circulation glomérulaire une
vasodilatation entraînant une baisse des résistances artériolaires des artérioles afférentes et
efférentes responsables :
- d’une augmentation du débit sanguin glomérulaire
- d’une augmentation du débit de filtration glomérulaire
Les prostaglandines en particulier E2 aurait un rôle tonique vasodilatateur sur la circulation
des vasa recta médullaire.
- Système Kinine – kallicréine (KK)
La Kallicréine rénale synthétisées par les cellules tubulaires distales agit sur la kininogène
pour aboutir à la formation de la bradykinine et de la lysylbradykinine libérées dans la
lumière tubulaire puis excrétées dans l’urine ou dégradées localement.
Les kinines sont vasodilatatrices. Au niveau de la micro circulation glomérulaire, elles
entraînent une vasodilatation donc une diminution des résistances artériolaires afférentes et
efférentes avec augmentation du débit sanguin glomérulaire sans augmentation du débit de
filtration glomérulaire en raison d’une diminution du coefficient de perméabilité Kf par ef fet
direct sur des récepteurs glomérulaires spécifiques ou par le biais du SRA
Interaction entre SRA, PG et KK
L’angiotensine II (mais également la Noradrénaline et l’hormone anti-diurétique) stimule la
synthèse des prostaglandines rénales et l’excrétion urinaire de kallicréine donc la synthèse de
bradykinine.
Les prostaglandines et la bradykinine stimulent la sécrétion de rénine glomérulaire donc de
l’angiotensine II
B - Régulation extrinsèque
Les 4 systèmes de régulation extrinsèque associent des effets extra rénaux et des effets sur
l’hémodynamique intra rénale et participent à la régulation de la pression artérielle
systémique :
- système rénine angiotensine (contrôle de l’angiotensine II circulante)
- système nerveux sympathique
- système vasopressinergique
- facteur atrial natriurétique
a) Système nerveux sympathique
L’innervation rénale est exclusivement sympathique principalement noradrénergique mais
également à un moindre degré dopaminergique
Les terminaisons nerveuses sympathiques se distribuent à la totalité des vaisseaux du cortex, à
tous les éléments de l’appareil juxta glomérulaire et aux tubules. Les terminaisons nerveuses
dopaminergiques sont situées aux pôles vasculaires des glomérules.
Les effets vasoconstricteurs de la noradrénaline entraînent :
- une augmentation des résistances vasculaires rénales
- une diminution du débit sanguin rénal et du débit de filtration glomérulaire
Cependant à l’état basal physiologique, l’effet vasoconstricteur porte essentiellement sur
l’artériole efférente qui augmente la filtration et maintient le débit de filtration glomérulaire.
En fait, les effets vasomoteurs sympathiques noradrénergiques sont liés :
- d’une part à la stimulation directe des récepteurs a vasoconstricteurs
- d’autre part à une stimulation des récepteurs ß avec un effet B1 stimulant le système
rénine angiotensine local
La stimulation des fibres dopaminergiques induisent une vasodilatation artériolaire
glomérulaire. En thérapeutique, les effets vasomoteurs de la dopamine sont fonction de la
posologie :
- à faible dose (< à 3 gamma/Kg/min) les effets sont dopaminergiques vaso diltateurs
- à forte dose (> à 10 – 12 gamma/Kg/min) la réponse est de type vaso constricteur général.
b) Hormones extra rénales
Hormone anti-diurétique (ADH) ou vasopressine (AVP)
L’hormone antidiurétique a des effets vaso-presseurs d’où sa dénomination de vasopressine.
La perfusion intra veineuse à forte dose d’AVP entraîne une élévation de la pression artérielle
systémique, une augmentation des résistances vasculaires rénales et une diminution du débit
sanguin rénal par stimulation des récepteurs V1 différents des récepteurs V2 responsables de
l’effet anti-diurétique.
A dose physiologique, l’hormone antidiurétique entraîne :
- une augmentation de la pression hydrostatique transcapillaire du fait d’une baisse de la
pression intra tubulaire
- une diminution du coefficient d’ultrafiltration glomérulaire Kf liée à une contraction des
cellules mésangiales
De ce fait, le débit sanguin rénal et le débit de filtration glomérulaire ne sont en général pas
modifiés.
L’effet vasculaire direct de l’ADH sur les récepteurs V1 se traduit par une diminution
sélective du débit sanguin dans les vasa recta descendants et ascendants donc une diminution
du débit sanguin médullaire.
Facteur atrial natriurétique (FAN)
Le facteur atrial natriurétique est synthétisé et stocké par les myocytes auriculaires sous la
forme d’un précurseur.
Les effets du FAN sur l’hémodynamique rénale et la filtration glomérulaire sont dissociés :
- augmentation du débit de filtration glomérulaire
- sans augmentation significative du débit sanguin.
Les effets sont dus :
- à une vasodilatation de l’artériole afférente
- à une vasoconstriction plus modérée de l’artériole efférente
- entraînant une augmentation de la pression hydrostatique glomérulaire (Pcg)
- à une augmentation du coefficient d’ultrafiltration (Kf) lié à la stimulation de récepteurs
spécifiques mésangiaux
Le FAN agit également au niveau de la micro circulation médullaire en augmentation les
débits et surtout la pression hydrostatique des vasa recta descendants et ascendants
contribuant à son effet natriurétique en plus de l’augmentation de la charge filtrée de Na
secondaire à l’augmentation du débit de filtration glomérulaire.
Enfin, cette hormone vasodilatatrice agit également :
- en inhibant la sécrétion de rénine préalablement stimulée
- en supposant aux effets vasoconstricteurs de l’angiotensine II
5°) Fonctions tubulaires
Le tubule rénal assure des fonctions de réabsorption et de sécrétion par des transferts passifs,
passifs facilités ou actifs.
Les transferts passifs s’effectuent selon un gradient électrochimique. Les transferts passifs
facilités correspondent à des transferts impliquant une interaction entre la molécule
transportée et une protéine membranaire spécifique, canal ou transporteur. Le transfert est
spécifique et saturable. Les transferts actifs se font contre un gradient électrochimique,
l’énergie nécessaire est fournit par le découplage de l’ATP sous l’action d’une ATP ase liée à
la membrane qui assure à la fois le découplage et le transport.
Le tubule rénal régule indépendamment les bilans de l’eau, du sodium, du potassium et des
autres électrolytes bien que leurs transports soient liés et interdépendants dans presque tous
les segments du néphron
a) Le tube proximal
Les principales fonctions du tube proximal sont :
- De réabsorber la majorité des substances dissoutes ultra filtrées par le glomérule
comportant les électrolytes et des substances organiques.
- De réabsorber par endocytose la faible quantité de protéines qui ont été filtrées
- D ‘éliminer des produits de dégradation du métabolisme (urée, acide urique….)
- D’excréter les acides produits par le métabolisme
- De sécréter les médicaments administrés
- De synthétiser le principal métabolite actif de la vitamine D
La fonction dominante du tube proximal est de réabsorber massivement le sodium par un
mécanisme de transport actif non saturable :
- par un co-transport avec le glucose, des acides aminés, des phosphates et des sulfates dans
le segment initial du tube proximal
- par un contre transport avec les ions H+ : un ion Na réabsorbé pour un ion H+ sécrété
aboutissant à la régénération d’un ion bicarbonate.
- Par réabsorption d’une solution de chlorure de sodium dans la seconde partie du tube
proximal.Le chlore suit passivement la réabsorption active du sodium.
Cette réabsorption massive de sodium entraîne de manière iso osmotique celle de l’eau et de
l’urée.
A la fin du tube proximal , 75 % du volume de l’ultrafiltrat a été réabsorbé. La concentration
luminale de sodium est inchangée par contre celle du chlore est augmentée, celle des autres
électrolytes et substances organiques neutres sont diminuées
L’acidification de l’urine est débutée dans le tube proximal.
Les ions H+ sont sécrétés activement dans la lumière tubulaire. Cette sécrétion tubulaire
proximale des ions H+ va entraîner une acidification de l’urine par :
- réabsorption quasi complète des ions bicarbonates filtrés : l’ion H+ sécrété réagit dans la
lumière tubulaire avec les ions HCO3 – filtrés pour former de l’acide carbonique H2CO3 qui
se transforme en CO2 et H2O sous l’effet de l’anhydrase carbonique. Le CO2 formé diffuse
dans la cellule tubulaire pour donner de l’acide carbonique qui se décompose en H+ et HCO3,
l’un HCO3- ainsi régénérer va ensuite rejoindre le milieu péri tubulaire
- Formation d’acidité titrable : l’ion H+ sécrété se lie à un anion de sel d’acide faible
essentiellement des phosphates PO4 -- pour former un acide faible qui est excrété. La
sécrétion de l’ion H catalysé par l’anhydrase carbonique aboutit à la régénération d’un ion
bicarbonate
- Sécrétion d’ammoniaque totale (NH3+ + NH4+) composée à 95 % de NH4+ est
synthétisé et sécrété par les cellules tubulaires proximales (60 à 70 % de l’ammoniaque et
dans les cellules du tube contourné distal à un moindre degré)
Toutes les cellules tubulaires synthétisent de l’ammoniaque NH4+ grâce à leur
glutaminase mitochondriale et cytoplasmique qui dégradent la glutamine en
acétoglutarate et NH4+
Le NH4+ produit est sécrété dans le tubule proximal :
- soit directement en échange de la réabsorption d’un ion Na
- soit après s’être dissocié en NH3 et H+, le NH3 diffuse dans la lumière tubulaire où il
réagit avec l’ion H+ sécrété pour former à nouveau du NH4+
- à chaque ion NH4+ formé dans la lumière, un ion Na est réabsorbé et un ion HCO3 –
régénèré.
b) Anse de Henlé
Les 2 branches de l’anse de Henlé ont une perméabilité différente à l’eau :
- la branche descendante est perméable à l’eau, qui quitte la lumière tubulaire vers
l’interstitium selon un gradient de pression osmotique pour être reprise par les vasa recta
ascendants
- La branche ascendante est imperméable à l’eau, mais perméable au chlore par un transfert
actif qui entraîne avec lui le sodium. De ce fait, les urines contenues dans la branche large
de l’anse de Henle et dans la partie initiale du tube distal sont diluées avec une pression
osmotique inférieure à celle du plasma. Les urines deviennent de plus en plus
hypotoniques au fur et à mesure que le chlore et le sodium passe dans le tissu interstitiel
médullaire.
- Ces mouvements d’eau, de Na, de Cl et d’urée aboutissent à la création d’un gradient
osmotique cortico-papillaire dont l’ampleur dépend :
- de la longueur de l’anse
- du débit sanguin médullaire
- de l’action de l’ADH sur le tube collecteur
Au total, les urines sont isotoniques à la sortie du tube proximal, h ypertoniques à la pointe de
l’anse de Henlé et toujours hypotoniques à l’entrée du tube distal
C) Les segments terminaux
Régulation électrolytique
Le tube distal et le tube collecteur participent à une régulation fine de la composition
électrolytique et acido-basique de l’urine ensuite excrétée :
- Réabsorption du sodium et sécrétion d’ion K+ et d ’un ion H+ sous contrôle de la sécrétion
d’aldostérone
- Sécrétion de NH3 et H+ à partir du métabolisme de la glutamine des cellules tubulaires.
Régulation hydrique
La perméabilité à l’eau du tube terminal varie selon les segments :
- le tube distal est quasiment imperméable à l’eau
- la perméabilité du tube collecteur varie selon son imprégnation en ADH qui agit sur les
récepteurs V2
- en présence d’ADH, le tube collecteur devient perméable à l’eau avec
réabsorption massive d’eau sans réabsorption de molécule osmotiquement
active. Les urines deviennent hypertoniques avec une osmolarité pouvant
atteindre 1200 mosmol/l
- en l’absence d’ADH le tube collecteur est imperméable à l’eau et les urines
restent hypotoniques.
6°) Epuration sélective : épuration des déchets azotés
L’urine est une solution aqueuse de sels minéraux et de substances organiques dont le
composition diffère de celle du plasma
A l’état normal, l’urine est dépourvue de glucose, entièrement réabsorbée dans le tube
proximal malgré l’existence d’un transfert maximum. La faible quantité de protéine qui
passe le filtre glomérulaire est réabsorbée par endocytose.
Le rein est l’émonctoire des déchets du métabolisme protidique et de certains composés
organiques. Les déchets protidiques communément dosés en pratique clinique sont l’urée, la
créatinine et l’acide urique.
- L’urée filtrée en grande quantité (coefficient de tamisage de la membrane basale
glomérulaire = 1 c’est à dire une concentration identique de part et d’autre de la
membrane basale glomérulaire) réabsorbée et sécrétée de manière passive tout au long du
tubule pour finalement être excrétée en grande quantité
- L’acide urique filtré est presque entièrement réabsorbé (90 %) malgré un transfert actif
limité par un transfert maximum
- La créatinine dont la production dépend de la masse musculaire corporelle est
pratiquement constante. Elle est complètement filtrée par le glomérule et n’est pas
réabsorbé. Une faible quantité (10 à 15 %) de la créatinine excrétée est sécrétée par le tube
proximal, l’étude de la clairance de la créatinine permet donc d’ évaluer la fonction rénale
FONCTION ENDOCRINE DU REIN
Le rein représente le site de formation de plusieurs hormones :
- l’érythropoïétine
- la forme active de la vitamine D
- la rénine et le SRA
- la prostaglandine et le système kinine kallicréine.
L’érythopoïétine est une glycoprotéine synthétisée par les cellules endothéliales des
capillaires péri tubulaires du cortex et de la médullaire externe. Elle agit sur la différ enciation,
la prolifération et la maturation des précurseurs des hématies
La transf ormation de la vitamine D en sa forme active 1.25 (OH)2 D3 s’effectue sous
l’action d’une a hydroxylase localisée dans les mitochondries du tube proximal